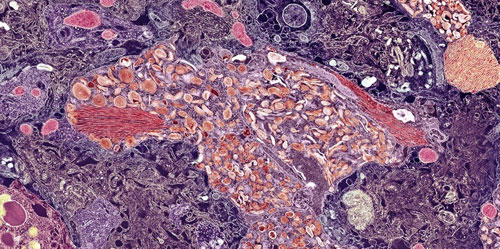
Placas da proteína beta-amilóide presentes no cérebro de portadores da doença de Alzheimer (Crédito: Thomas Deerinck, NCMIR/SPL)
Por: Prof. Roberto N. Onody *
Há exatamente 115 anos, o Dr. Alois Alzheimer, médico alemão, teve uma paciente de 51 anos que apresentava sintomas de perda de memória, dificuldades na fala e comportamento imprevisível. Ao falecer, em 1906, a autópsia revelou a presença de emaranhados de fibras no seu cérebro.
A doença de Alzheimer é progressiva, degenerativa e, até agora, não tem cura. Estima-se que 50 milhões de pessoas padecem desta doença em todo o mundo 1. No Brasil, este número é de, aproximadamente, um milhão e quatrocentas mil pessoas 2. Com o aumento da expectativa de vida, o número de portadores do mal de Alzheimer tem crescido em todo o mundo. Acima de 85 anos, 33 % dos idosos sofrem da doença. A maioria é de mulheres.
A doença de Alzheimer é a forma mais comum de demência. O termo demência designa, genericamente, pessoas que devido a alterações no cérebro têm perda de memória, fala e locomoção. Há um profundo e severo declínio das habilidades cognitivas que afetam o comportamento, as emoções e os relacionamentos. Outras formas de demência são a vascular, frontotemporal, Parkinson e Huntington. De maneira incorreta, usa-se muitas vezes o termo senilidade como sinônimo de demência. Deixa a impressão de que a demência vem junto com o envelhecimento, o que não é verdade.
Os principais sintomas são: perda de memória recente, datas e eventos (já na mudança típica que acompanha um envelhecimento sadio – há esquecimento de nomes e compromissos, mas, recordando-os mais adiante); dificuldades com números, pagamento de contas, dirigir para locais antes conhecidos ou as regras de um jogo favorito (já na mudança típica que vêm com a idade – erros ocasionais nas contas domésticas e necessidade esporádica de auxílio na utilização, por exemplo, do micro-ondas); dificuldade de fala, escrita, de acompanhar ou continuar uma conversa (já no idoso saudável – esquecer a palavra apropriada numa conversação) ; colocar objetos em lugares não usuais e não se lembrar de tê-los posto ali (também acontece com idosos saudáveis, mas com menos frequência) e, finalmente, uma mudança de humor e personalidade (é normal porém, com a idade, o desenvolvimento de hábitos, manias e certa irritabilidade com a quebra de rotina) 3. Já foi dito que esquecer onde deixou as chaves é esquecimento, mas não lembrar para que elas servem é Alzheimer.
Na fase terminal, o doente está acamado ou numa cadeira de rodas, tem incontinência urinária e fecal, dificuldade de engolir, de compreender o que se passa ao seu redor e de reconhecer as pessoas. Necessita de um cuidador 24 horas. Infecções e pneumonia podem acelerar o óbito.
Para se diagnosticar o Alzheimer, várias ferramentas e testes devem ser utilizados. Na consulta médica, uma das primeiras perguntas será sobre a existência de familiares que tem ou tiveram algum tipo de demência. Em seguida, vem os testes de avaliação geral da saúde do paciente: pressão sanguínea, temperatura, pulso e a auscultação do coração e do pulmão. O paciente deve informar a dieta, a nutrição e a lista de medicamentos consumidos. Sintomas parecidos com os do Alzheimer podem ser causados pela depressão, insônia, problemas na tiróide, efeitos colaterais de certos medicamentos, drogas e consumo excessivo de álcool. O médico deverá testar os reflexos, coordenação, tônus muscular, força, movimento dos olhos e fala.
Existem 2 testes cognitivos (clínicos) importantes que ajudam muito o diagnóstico. O MMSE (Mini-Mental Status Exam), em que o profissional de saúde faz uma série de perguntas envolvendo habilidades mentais necessárias no nosso dia a dia. A pontuação máxima é 30. Se o indivíduo obtém entre 24-20, 20-13 ou menos de 12 pontos, o Alzheimer é considerado leve, moderado e severo, respectivamente. Uma pessoa com Alzheimer pontua de 2 a 4 pontos menos a cada ano que se passa. O segundo teste, o Mini-Cog, é o mais simples. Solicita-se que a pessoa memorize e repita, alguns minutos depois, 3 nomes de objetos comuns. Em seguida, pede-se a ela que desenhe um relógio com os 12 números na posição correta e coloque os ponteiros na hora escolhida pelo examinador.
Ao lado dos testes clínicos, é interessante realizar testes baseados em programas computacionais. A FDA (Food and Drug Administration) dos EUA autorizou os programas Cognigram, Contab Mobile, Cognivue, Cognision e ANAM (Automated Neuropsychological Assessment Metrics).
Imagens estruturais do cérebro, através de Ressonância Magnética Nuclear, Tomografia Computadorizada e PET-CT (Tomografia por Emissão de Pósitrons) permitem descobrir acumulação excessiva da proteína beta-amilóide no cérebro. Junto com a proteína tau, ela forma a dupla vilã responsável pela doença de Alzheimer.
A proteína beta-amilóide é produzida em excesso e esse excesso vai se acumular no neurópilo, área em que se encontram os dendritos e células da glia, impedindo o tráfego correto de nutrientes (como a glicose) para os neurônios. A aglomeração de beta-amilóides junto com células mortas, acabam formando as chamadas placas senis, que sempre estão presentes na autópsia de pessoas com Alzheimer. A formação da proteína tau ocorre nos microtúbulos que ligam o axônio do neurônio ao dendrito. Sua acumulação excessiva e emaranhada impede essa ligação. A quantidade de proteína tau, pode ser razoavelmente estimada pela análise do líquido cefalorraquidiano, mas este é um procedimento médico extremamente invasivo.
(Newsweek – Science)
Por este motivo, pesquisadores têm se debruçado sobre a possibilidade de diagnosticar o Alzheimer através de testes sanguíneos. A neurocientista Nancy Ip e sua equipe da Universidade de Hong Kong, desenvolveram testes para identificação do Alzheimer a partir da presença de 19 proteínas presentes no sangue. A beta-amilóide se agarra a outras proteínas e se degrada rapidamente. Utilizando espectrômetro de massa, está disponível nos EUA (desde outubro de 2020) o diagnóstico C2N, que mede o decaimento do nível de beta-amilóide no sangue, indicando sua acumulação no cérebro 4 .
Como acontece com todas as doenças, um diagnóstico precoce é muito importante, não para a cura (que não existe ainda) mas, para desacelerar o avanço da doença e, com medicamentos, que atenuam os efeitos mais pernósticos da doença. É raro o próprio paciente reconhecer sua condição. Pelo fato de o esquecimento fazer parte de um envelhecimento normal (saudável), a família também demora muito a reconhecer os sintomas e procurar ajuda médica.
Até aqui, os medicamentos utilizados para tratamento do Alzheimer são meros paliativos, apenas aliviam os sintomas buscando dar ao paciente uma melhor qualidade de vida. Na fase leve e moderada da doença, são indicados a Galantamina, a Donezepila e a Rivastigmina, que atuam no neurotransmissor acetilcolina. Na fase grave, recomenda-se a Memantina, um medicamento que atua no neurotransmissor glutamato.
Durante cerca de 18 anos, nenhum novo remédio contra o Alzheimer foi lançado pela indústria farmacêutica. Mas, em junho de 2021, a companhia de biotecnologia Biogen de Cambridge, Massachusetts, teve o medicamento Aducanumab aprovado, de forma acelerada, pela FDA (Food and Drug Administration) dos EUA 5.
Como dissemos antes, os medicamentos utilizados, até agora, para o Alzheimer visam apenas atenuar os seus efeitos e sintomas. Já O Aducanumab propõe, de fato, uma terapia para a doença, ao diminuir a produção de beta-amilóide. Aducanumab injeta anticorpos de forma intravenosa. Os estudos clínicos da fase III foram tumultuados e controversos. Somente após uma reanálise dos dados, foi que a Biogen obteve a aprovação da FDA. A Biogen terá até 9 anos para provar (em novos testes clínicos) a eficiência da droga. Terá também que resolver o maior efeito colateral da Aducanumab, que é o inchamento do cérebro.
Segundo o ICER (Institute for Clinical and Economic Review) de Boston, o custo da droga deve ficar entre 2.500 e 8.300 dólares. Como existem pelo menos outras 3 empresas (Lilly, Roche e Eisai) testando, na fase III, anticorpos anti-amilóide, o preço deve diminuir. A aprovação da Aducanumab já foi submetida à Anvisa (Agência Nacional de Vigilância Sanitária).
*Físico, Professor Sênior do IFSC – USP
(Agradecimento: ao Sr. Rui Sintra da Assessoria de Comunicação)
Referências:
1Alzheimer’s & Dementia | Alzheimer’s Association
https://www.alz.org/alzheimer_s_dementia
2 ABRAz: Associação Brasileira de Alzheimer – Idosos
https://idosos.com.br/abraz-associacao-brasileira-alzheimer/
3 Alzheimer: perda de memória e outros sintomas (uol.com.br)
4 Alzheimer’s drug approval spotlights blood tests | Science (sciencemag.org)
1.Servick, Science Vol. 373 , 373 (23 jul 2021)
https://doi.org/10.1126/science.373.6553.373
5 Landmark Alzheimer’s drug approval confounds research community (nature.com)
1.A. Mullard, Nature594, 309-310 (2021)
https://doi.org/10.1038/d41586-021-01546-2
Assessoria de Comunicação – IFSC/USP




